
文|李楚悦 林子璐
编辑|王潇
波峰正在到来。
12月24日,上海交通大学医学院附属仁济医院东院(以下简称“仁济东院”)发热门诊量一天的接诊量为867人次,急诊科则高达1351人次。其中,120救护车送至急诊的患者有114位,这个数字是平时的5倍左右。
而与此同时,仁济东院急诊科原本31位医生,只剩4人尚未感染,护士的感染比例超过60%。
12月21日起,上海市卫健委宣布进入医院不再需提供核酸阴性证明。这意味着,急诊将承接发热门诊的部分压力,成为给发热门诊“泄洪”的出口。
事实上,文件正式落地之前,为了保证及时抢救危重症患者,仁济东院对核酸检测的要求已经进行了人性化的调整。“不管阴性阳性,只要是有病人的生命受到威胁,救人是第一位的。”
疫情波峰来临,与疫情数度交手的仁济东院急诊科再次迎来挑战。与以往不同的是,这一次,另一重压力来自医护因感染造成的大规模减员。
急诊,能否撑住?

仁济医院门口,救护车往来频繁。李楚悦 摄

急诊大厅门前原先为就诊患者设置的核酸、抗原检测岗亭已不再使用。患者可迅速就诊。 李楚悦 摄
压力袭来
半个小时。
12月21日,从拨打120急救电话,到转接到浦东120急救中心,再到救护车从周浦赶来,这是李进的全部等待时间。
李进却为此感到庆幸。在此之前,他已被告知,当前120运力不足,他很可能需要等上两三个小时。
李进和母亲的抗原自测结果都是阳性。在抵达医院后,他的母亲先被送往发热门诊,在医生诊断为新冠肺炎引起的心衰后,她被迅速推往了急救中心,并入住了有床位的隔间。“能有一个有床位的隔间位置真的已经很不错了。”李进说。
住下已是凌晨。他注意到,整个急救中心,从走廊到大厅,只要能摆下急诊观察床的地方,几乎都被“物尽其用”。

一位70多岁的阿婆来照护病了四五天的儿子,因为实在没有陪护的位置,她这几天一直蜷缩在窗台上,用袋子当枕头,勉强休息。
救护车缓冲区分诊台护士王秀(化名)也为此发愁,“地方很小,人又很多,也不利于病情的观察。”
同期还有别的病人等在门口。由于医护大量减员,整个急救中心里只有一位女医生忙前忙后,同时应对四五个患者家属的询问。
12月下旬开始,疫情波峰愈发临近,仁济东院急诊科的工作量已经达到了平时的五倍。
这几天,急诊科副主任医师熊剑飞感到压力袭来,“有点4月份那时候的苗头”。熊剑飞负责统管急诊抢救大厅的工作。今年4月的那场疫情中,仁济东院是浦东唯一一家没有停诊的三甲医院急诊,承载了当时几乎所有浦东地区120转运来的急救任务。
早上7点,他到达医院,7点20分换好防护进入急诊大厅,开启一整天“打仗般”的工作。
首先要关注的是交班情况。8点是夜班的下班时间。目前每天夜间,有100多位病人躺在仁济东院的急诊大厅,值班医生需逐个交代清楚这些患者的病情。8点半不到,熊剑飞和另外几位主班医生必须马不停蹄地开始查房,随后在诊室里接诊。与此同时,他还需要随时关注整个抢救大厅的各项事务。
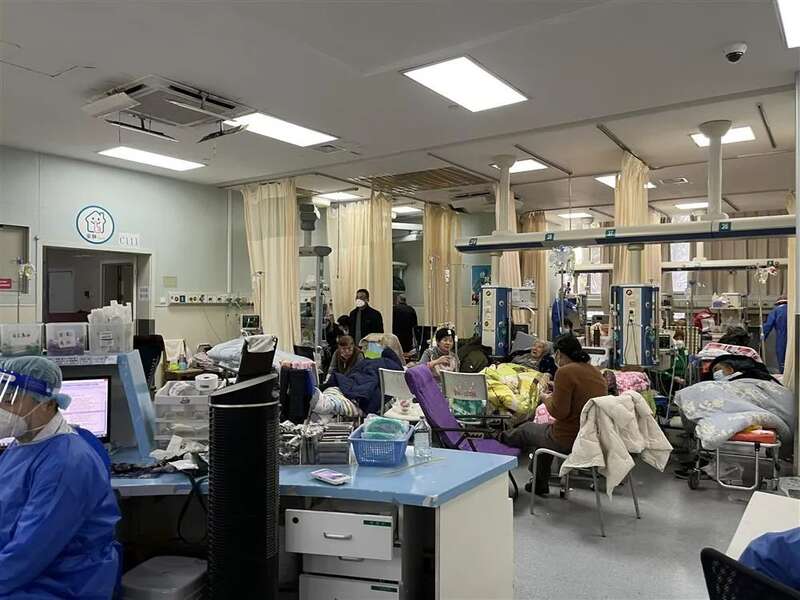
抢救大厅。李楚悦 摄
与熊剑飞办公室一墙之隔的抢救大厅里,每个班次有两名急诊医生接诊救护车。早班8点开始,但通常,7点半医生就会在护士站待命,这里负责接待所有120救护车送来的重症病患。

急诊抢救大厅的护士站。李楚悦 摄

主治医师黄聪华在开医嘱,家属在护士站前排队等待着。林子璐 摄
举着病历的病人家属在护士站前排着队等待。“盐水吊了吗?CT做了吗?有基础疾病史吗?有药物过敏吗?”仁济医院急诊科主治医师黄聪华需要给每一位病人迅速诊断、写病历、开药、安排住院……
处理完排队的患者,他得立即起身在急诊大厅里东奔西走,给在病床上的患者分发写好的病历,照看病情进展,应对时不时响起“医生!医生!”的呼喊声,随时迎接突发的抢救。
在急诊室医护们看来,除了程度相当的忙碌,和今年4月相比,有两个情况与当时明显不同:一是患者入院不再查看核酸阴性证明;二是医护感染增多,减员情况严重。
这两重因素让急诊面临更艰巨的挑战。
急诊“泄洪”
12月21日上午9点,四五辆救护车停在仁济东院急诊大厅门前。原先为就诊患者设置的核酸、抗原检测岗亭和通道已不再使用。医院门口大排长龙的景象不复存在。车门打开,急救医生推着担架车奔行至急诊大厅,一路畅通无阻。

车门打开,急救医生推着担架车奔行至急诊大厅,一路畅通无阻。林子璐 摄
“就医不查看核酸阴性证明后,发热门诊和急诊的界限开始模糊化。”仁济医院门急诊办公室负责人樊翊凌说。急诊将承接原先发热门诊的一部分压力,即将成为给发热门诊“泄洪”的出口。
事实上,仁济急诊科前几天已经开始“主动泄洪”。樊翊凌解释,在取消入院核酸阴性证明的文件落地前几天,仁济东院就在内部达成了共识,不再查看患者核酸结果。
触动樊翊凌的是一封患者的投诉信。一位接受放化疗的患者因为没有核酸阴性证明,未能及时进医院配到靶向药物。
“收到这封信的当天我们就决定,不再把核酸阴性作为入院的硬性要求。”樊翊凌说。按照之前的要求,发热的病人必须先去发热门诊进行排查才能再进入急诊。很多病人虽有发烧症状,但明显有更严重的基础疾病合并症。一旦进入危重状态,发热门诊的设备手段肯定不如急诊来得全,容易耽误抢救的最佳时机。
樊翊凌记得之前遇到过一位因为阑尾炎高烧的病人,“如果先到发热门诊去排查再转到急诊。折腾一圈,本来只是单纯的阑尾炎耽误成穿孔怎么办?”
樊翊凌觉得,核酸应该作为一个常规的医疗技术手段来判断病情,而不能是影响救治的原因。“在有时间的情况下,医院也会对接受手术的患者进行核酸检测。但主要是为了让医护了解病人情况,并相应做好防护。我们以前做手术,也会排查病人有没有艾滋、梅毒、甲肝,难道病人有这些疾病我们就不做手术了吗?救人还是第一位的。”
之后,樊翊凌在内部开了简单的视频会议,“和大家通了个气,各部门也都非常迅速地同意了。”
现在,病人的分流处理前置到预检分诊阶段。如果病人首要症状以发热、呼吸道症状为主,仍在发热门诊就诊,以基础疾病为主要诊断的患者,则迅速进入急诊治疗。
。

预检分诊处。林子璐 摄
“快!快!快!这个病人不行了!”下午1点,呼救声从急诊门口一路叫起来,从分检台迅速传至抢救大厅。
120救护车上的担架床上,头发花白的女患者突然没了心跳,而此刻塞得满满当当的抢救大厅里早已没了床位。黄聪华迅速赶到门口,从别人的床位挤出一半空间把床推进去,开始给病人进行手动按压心脏复苏。
2分钟内,五六个医护分头推着检测仪器、针管吊瓶赶来,迅速插管、注射。一针肾上腺素下去之后,患者的心跳、血压都慢慢恢复,尽管意识尚无法恢复,好在危在旦夕的生命暂时被拉了回来。
整个急救过程,没人问过这位病人是阴性还是阳性。

医护们正在抢救病人。李楚悦 摄
撑住急诊
相比于迅速增长的就诊人数,真正让熊剑飞感到巨大压力的,是急诊科的人手。仁济东院急诊一楼一共31位医生,截至12月25日,已有27人感染,其中症状较轻的已陆续返岗。
“你还发烧吗?因为今天又有两个医生发烧请假了。如果你明天不发烧,吃得消的话尽量还是来上班,发烧就在家休息。”看诊的间隙,熊剑飞和自己手下的医生通了话。
“目前的一个问题是我们的人员损失。”熊剑飞说。一个明显区别是,急诊大厅里的医护已不再像上半年那样穿着三级防护的“大白”,只有一层薄薄的的蓝色隔离衣。“4月份的时候我们的防护要求比较严格,急诊科的医生有两三个感染,现在(12月21日),我们已经有10个人发烧了。”
“我就这么点人,今天又有两个发烧了,病人怎么办?急诊不像病房,源源不断有人来,病人来了你必须要启动抢救,不可能因为你生病或者累了就休息,这个工作岗位要求你不能倒下。”熊剑飞说。
下午4点,刚刚完成交班结束工作的黄聪华感到强烈的饥饿。过去的8个小时里,他只吃了一顿早饭,“本来是要去吃午饭的,那会刚好碰上了一个急救病人。”
“算比较幸运了,前两天有人送到门口,还没来得及抢救,人就没有了。”黄聪华说。疫情浪潮涌来,急救资源不断吃紧。抵达的救护车数量也达到了平时的四到五倍。
“我可以不吃饭一直看病,如果实在看不动了,熊主任也会来帮忙接着看。但熊主任自己其实也有好多好多病人。”黄聪华说。
除了医生护士,药、器械,都处于紧张状态。仁济东院的急诊一共有五六十个吸氧的位置。来的患者可能达到120人,只能互相调剂,一个氧气接两个管子。
退烧药也紧张。“我们现在基本不让自己本院的职工配药。小包装感冒退热药物拆零,尽量保证每个人有药。像泰诺林这种,我们医院的储备主要是留给孕妇的,因为她们只能吃这个退热。来配药只能一盒拆零两半。哪怕给一点药,对病人来说也是慰藉。”樊翊凌说。
急诊科的患者中,老年病人占据不小的比例。这些病人如果没有陪同,全程都要依赖医生和护士的照料。急诊大厅里,因为人手有限,只能靠医护们高频率地跑动来满足大量的患者需求。
“孤老注意一下!41号!”尽管已经忙到自嘲“快飞起来了”,护士王秀还是惦记着被救护车送往医院的朱姓独居老人。
来到医院后,这位老人记不得家里人的手机号码,一直联系不上自己的家属。她胸闷气喘的情况比较严重,意识不太清醒,只能躺在观察床上,反复重复“我找不到他们,他们也找不到我。”说着就要掉眼泪。
急诊内科护士站的护士李娟(化名)见状,要来老人的医保卡,往属地派出所打电话,查到了老人家属的联系方式,打电话通知他们到急救中心来看护老人,又帮老人去急诊内科联系好了医生。得到医生诊治后,老太太的情绪明显好了许多。
关于人手的压力,作为前哨站的发热门诊在前一周就感受到了冲击。为了应付疫情波峰,发热门诊护士长黄颖在医院里支了张床,她已经不是第一次长期住在狭小的工作间了,“这一波住了大概两周了,上一次3月份那会儿住了100多天。”
“我这里一共17个护士,目前有7个感染了。”黄颖说。她记得,16日开始,发热门诊单日接诊人数从50人次上下,一下突破到100人次。随后,人数倍数上升,一周内直接飙升至800人次以上。
相较于生病给自己带来的压力,医护们更担心的是感染后自己工作没人顶上。“因为不能来上班,姑娘们会感到内疚,她们会跟我说,黄老师对不起。我说这个真的不能怪你们,这是不可避免的。”
为了尽可能支援发热门诊,仁济东院已在全院调配人手。“每个科室能贡献的人手都贡献了,只要是有行医资格证书的都可以上。我们在星期二(13日)就完成了人员培训,星期三做好人员调配,准备了一支56个人应急支援的队伍。”樊翊凌说。
依照其他城市的经验,樊翊凌预判,疫情波峰到来需要经历三个阶段:第一阶段是发热门诊量爆发增长,第二阶段急诊抢救会进一步增加,第三阶段则是危重症的救治。当下,医院正在第一阶段的尾声,正在进入急诊承压的第二阶段。
“现在已经过了冬至,本来就是急诊病人的高峰。”熊剑飞感到担心,“后面进入1月份疫情高峰到达,我觉得可能会比现在还要紧张。”眼下最重要的是保证好急诊的人手。目前急诊科2位医护已经返岗。
生命至上
科室里的年轻医生倒下后,主任级别的医生接续顶上。12月19日,胆胰外科副主任医师吴文广开始在急诊的胆胰外科每日坐诊。他已经很久没有在急诊坐诊了,平时每周开一两天专家门诊。
从早上7点到晚上八九点,吴文广每天在医院的时常超过12个小时。一天之中,他需要完成十几台手术、定期查房走访、接待诊断急诊病人并临时为急诊病人安排手术。
来看胆胰外科急诊的病人通常因为胆道、胆管的堵塞,高烧腹痛,非常痛苦。“从病人进入急诊到完成手术,我现在能做到控制在一个小时内完成。”吴文广说。
不再需要去发热门诊排查诊断后,急诊科的手术就诊效率大幅提升。但与此同时,手术室要面临需要为新冠并发合并症的患者做手术所带来的风险。每天,吴文广都会遇到两三位阳性患者需要手术,如果病情不是十分紧急,他通常将阳性患者安排在当日较晚时段,保证手术室不需要反复消杀,以节约时间。
“如果遇到危急生命的情况,我们不管是否阳性,会立即动手术。”吴文广说。这也是所有医生的共识。急诊室的最大功能是承担危重症抢救,无论是什么样的病人,一旦有生命危险,全力抢救是永远的第一原则。
除了大量接诊抢救之外,急诊还承担着为病人寻找出路的工作。熊剑飞这两天最烦心的事是,需要在看病查房之外,不停地联络落实病人的去向。“因为人手紧张,我得亲自一个个和不同部门沟通,有时候有突发情况,商量好的又有变数。”

护士在清洁上一个患者用过归还的观察床。林子璐 摄
急诊的病人的出口在哪?要解决这个问题,需要盘活医院的病房、ICU等一系列储备资源。
12月21日,国务院联防联控机制医疗救治组召开全国电视电话会议。会议提到,三级医院要兜住医疗救治和生命保障的底线,全力做好老年和儿童重症患者医疗救治。
可以预见的是,走过发热门诊、急诊两个阶段后,危重症救治将是疫情波峰的最后一个阶段。
这几天,仁济东院一天之内最多收治了10位新冠危重合并症患者,10个人里有3个需要插管。感染楼病房的医护人手也开始告急。感染楼不仅要承接发热门诊、急诊送来的病人,还需要接受其他病区里的阳性患者。
“我们准备了一支重症的医生队伍,把感染楼的2、3、4层腾出一部分,共有47张床位,必要时可以扩展到77张床位,ICU的床位则准备了270张。ICU床位,国家卫健委的要求是4%,我们各个科室加起来的数量已经接近8%。”樊翊凌说。
特殊时期,为了在有限的资源里尽力满足需求,需要各种层面的灵活变通。“白天和半夜相对来说人少一点,我就人少排一点。晚饭前后的中班的,是人最多的时候,就把人排足。”樊翊凌在感染楼的5楼给医护留了几间房间作为休息室,“凌晨的夜班是最累的,如果忙得过来可以让两个上去休息,睡两三个小时也是好的。”
樊翊凌已经在医院办公室里打了好几天地铺了,有时他会想起4月份在方舱的经历,“那时候不也扛过来了吗?这一波也一定没问题。我们算见过‘大世面’了,医护们也不需要动员、誓师大会什么的。大家这点共识还是有的,既然选择这个职业,就是生命至上,治病救人。

