本文来自微信公众号:菠萝因子(ID:checkpoint_1),作者:80后菠萝博士,原文标题:《重磅!中国最新癌症报告发布,这几点值得关注!》,题图来自:视觉中国
最近,国家癌症中心终于公布了大家期待很久的最新的中国癌症报告:《2016年中国癌症发病率和死亡率》。

很多人第一个反应肯定是:这都2022年了,为啥才公布2016年的数据?
这是因为国家的癌症数据统计通常会延迟3~5年。2016年国家癌症中心曾发表过一次重磅癌症报告,现在事隔5年多以后,我们终于又看到了最新的数据。
这次有这些趋势和信息是大家值得关注的呢?菠萝仔细读了论文后,觉得下面几点挺重要的。
稳居第一的杀手
2016年,中国新发的癌症约406万例,相当于每分钟就有8个人会得癌症。最多的是什么癌?肺癌!
无论发病人数还是死亡人数,肺癌长期以来都是中国癌症里的第一杀手。仅2016年就有超过80万人诊断肺癌,近66万患者去世,分别占所有癌症的20%和27%以上。
好消息是,过去10年肺癌有很多新药上市,包括靶向药和免疫药。即使晚期患者,也有越来越多能实现长期带瘤生存,有的亚型甚至能临床治愈。但不可否认的是,晚期肺癌患者的整体5年生存率依然不到20%。
所以面对肺癌,最好的选择还是预防,包括一级预防(规避风险因素)和二级预防(筛查)。
一级预防最重要的就是:控烟、控烟、控烟!
中国是世界上吸烟人口最多的国家,有超过3亿吸烟者和超过7亿吸二手烟的人。
尼古丁是极强的成瘾物质,很难戒掉,所以一直抽烟的人很容易出现“认知失调”:一方面知道抽烟有害,一方面又戒不掉。怎么办?只好自我洗脑,用很多个例来证明抽烟也不会得肺癌。
但全世界过去几十年,无数统计数据不会说谎:戒烟,能大幅降低肺癌死亡率。
绝大多数抽烟的人都是学生时代开始的,我就没见过30岁开始抽烟的人。所以控烟的一个重要目标是降低青少年的吸烟率。最近对电子烟的管理越来越严格,一个重要原因就是它很可能增加青少年尼古丁成瘾的风险,最后反而导致更多人吸烟。
肺癌的有效二级预防是低剂量螺旋CT筛查,官方推荐是高危人群每1~2年一次。但最新数据发现,即使不做规律体检,而只做一次低剂量CT筛查,也能显著提高早期肺癌发现率,降低死亡风险。
所以,如果你(曾经)长期抽烟,或者经常接触室内外空气污染(包括二手烟、厨房油烟、雾霾等),那至少请做一次筛查,或许就能救你一命。
越来越像欧美发达国家
中国的癌症类型,长期以来都和欧美不太一样。比如,我们特别高发消化道肿瘤,包括食管癌、胃癌、肝癌等,而欧美则是前列腺癌、乳腺癌、皮肤癌、结直肠癌这些。这种差别和很多因素相关,包括细菌病毒感染、饮食习惯、生活方式,甚至人种差异等。
比较2000-2016年期间中国的各种癌症发病率,我们清晰地发现,随着中国经济发展,生活方式越来越像发达国家,所以中国特有高发的癌症开始减少,而以往中国少,欧美发达国家很多的癌症类型开始多了起来。
比如,抛去年龄因素后,中国男性的食管癌、胃癌和肝癌发病率都在下降,但前列腺癌、结直肠癌、白血病、胰腺癌和膀胱癌的发病率在上升。
而中国女性的食管癌、胃癌和肝癌也在减少,但甲状腺癌、结直肠癌、乳腺癌等则越来越多。事实上,乳腺癌已经是中国女性的第一大癌症类型,每年超过30万。
食管癌、胃癌和肝癌会从中国慢慢消失么?
我并不乐观。
在很长时间内,中国都会是个二元社会,既有非常发达的大城市,也有依然落后的农村地区。因此,中国的癌症类型在很长时期内,也会是一个混合型。
一方面,消化道癌症依然会是中国社会的痛点,需要预防和筛查的干预,也需要新药科研的投入。另一方面,北京上海这些城市会越来越像欧美发达国家的城市,会有更多的结直肠癌、乳腺癌、前列腺癌。我们需要加强科普和宣传,提高大众对这些癌症的认知。
应该消失而没有消失的癌症
这次报告中,有个数据让我特别关注,那就是中国有12万宫颈癌患者。
宫颈癌是一类典型的“穷人癌”,整体来说,一个国家的经济越发达,这类癌症的发病率就会越低。全球最发达的一批国家每10万女性中的宫颈癌平均9.6个,而最落后的国家有26.7个。中国和印度两个发展中国家,宫颈癌发病率不算最高,但由于人口基数大,患者占了全球1/3以上。
我之所以特别关注宫颈癌,不仅因为中国患者多,而且因为从2000年到2016年,宫颈癌的发病率和死亡率都在增长。这一点很不正常。
从理论上来讲,宫颈癌是最容易预防的癌症类型之一,因为它既有很好的一级预防手段(HPV疫苗),又有有效的筛查手段(细胞学检查)。如果这两点都能做好,宫颈癌甚至有可能基本消失。
但理想很丰满,现实很骨感。从我个人了解到的情况,中国无论是HPV疫苗接种率,还是宫颈癌筛查率都很低。这导致宫颈癌发病率和死亡率都居高不下。
中国面临一个很现实的问题,就是很多宫颈癌患者在农村,经济条件不好,缺乏健康意识,加上很多家庭中女性地位不高,导致经常拖延很久才来看病。即使到医院后,也不一定能接受规范治疗。
我上次去西部一家三甲医院,听了一个故事:一位不到60岁的农村妇女刚诊断晚期宫颈癌,她丈夫甚至没问医生怎么治,需要多少钱,就直接给患者说:“走吧,癌症,不治了。”更让人震惊的是,这个妇女真的就这样跟着走了。最后的结果,不言而喻。
我们需要更努力,让这样的女性也能得到足够的保护,无论是通过疫苗、筛查、还是支付体系。
过度诊断的肿瘤
从2000年到2016年,去除年龄因素后,中国男性的癌症发病率整体变化不大(有的上升,有的下降,总数稳定),但女性每年增加了2.3%。
重要的原因,除了乳腺癌、宫颈癌、卵巢癌发病率都有上升之外,还有一种特殊的肿瘤在女性中数量暴涨。
大家仔细看下面的中国各癌种发病率的历史曲线图,会发现女性那边有一条蓝色的线呈现指数型上升,短短10多年,就从下面冲到了最高,已经超越肺癌,非常逼近乳腺癌了。
这条线代表的就是甲状腺癌。
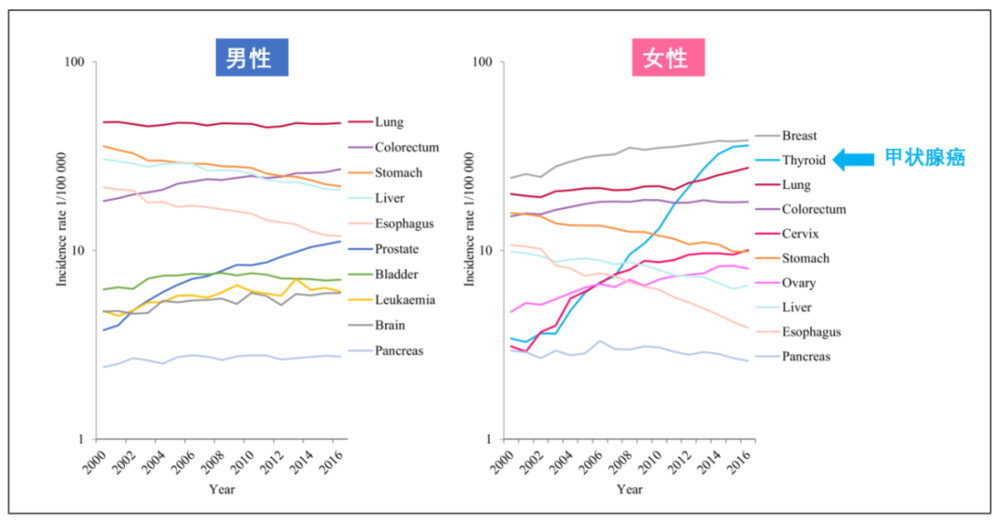
中国也好,美国也好,韩国也好,甲状腺癌都在大幅增加,背后最大的原因,是因为检测仪器显著进步了。随着高分辨率B超的出现,我们找到了很多以前绝对发现不了的微小结节或肿瘤,绝大多数都属于乳头状癌。现在的超声技术,能找到只有1~2毫米的肿块。
这些微小肿瘤到底有多危险?
大家首先要知道,甲状腺癌不是一种癌症,而是分为四种,分别是乳头状癌、滤泡状癌、未分化癌和髓样癌。它们的发病率和危险程度各不相同。未分化癌和髓样癌比较危险,需要积极治疗,但乳头状癌,尤其是体检发现的很多微小乳头状癌,整体是比较惰性的,除非有高危指征,绝大多数并不会致命。
癌症的筛查是一把双刃剑。用好了很有帮助,用得不好反而有害。
被过度诊断为甲状腺癌的患者会接受不必要的治疗,并面临着沉重的疾病负担和生活质量损害,比如甲状腺切除术和终生激素替代疗法。
国际癌症研究机构在2020年的研究显示,在一些发达国家中,甲状腺癌中多达60%-90%都属于过度诊断。
去年《柳叶刀-糖尿病及内分泌学》也发表了来自中国团队的评论,说明这个现象在中国,尤其是大城市中也广泛存在。

怎么办呢?一方面,我们要开发更好的技术(比如基因检测或蛋白检测)来区分“危险的/需要积极处理的甲状腺癌”和“惰性的/只需要观察的甲状腺癌”。有不少公司正在做这件事儿。另一方面,我们也要通过科普教育,让更多人正确认知筛查出来的微小甲状腺癌。
上次我就遇到一个很无奈的外科医生,说他经常劝低危的患者观察,避免过度治疗,但很多患者听不进去,都说知道有了肿瘤,不切就睡不着。最后他没办法,明知是过度治疗,也只能做手术。他说:“我治的不是肿瘤,是心病。”
消除过度诊断和治疗,需要医生、患者和科学家一起努力。
致敬生命!
参考文献:
1. Cancerincidence and mortality in China, 2016. Journal of the National Cancer Center
Cancerstatistics in China, 2015. CA Cancer J Clin. Mar-Apr 2016;66(2):115-32.
2. Estimatesof incidence and mortality of cervical cancer in 2018: a worldwide analysis.Lancet Glob Health. 2020 Feb; 8(2): e191–e203.
3. WorldwideThyroid-Cancer Epidemic? TheIncreasing Impact of Overdiagnosis. N Engl J Med2016; 375:614-617
4. Trendsin Thyroid Cancer Incidence and Mortality in the United States, 1974–2013.JAMA. 2017;317(13):1338–1348.
本文来自微信公众号:菠萝因子(ID:checkpoint_1),作者:80后菠萝博士

