那个感染了新冠的尿毒症病人50多岁,喘得上气不接下气,看上去快不行了。因为呼吸困难,他戴不了口罩。
顾不上会不会感染,金惠敏和同事一心只想把他救活。他们给他紧急透析了三个半小时。第二天又加透了一次,病人还是没缓解,做了肺部CT,一看,全是白的。
第三天,病人走了。六天后,同事变阳了。
“我们每天都在走钢丝。”金惠敏说。
金惠敏是复旦大学附属浦东医院肾内科主任,从医34年,今年59岁。从3月初开始,他和科室12名医生、36名护士,经历了最紧张、疲惫的两个月——从医院出现密接并闭环管理,到接收封控和管控区病人,后来成为新冠救治定点医院,如今,他们又重新接收阴性病人。
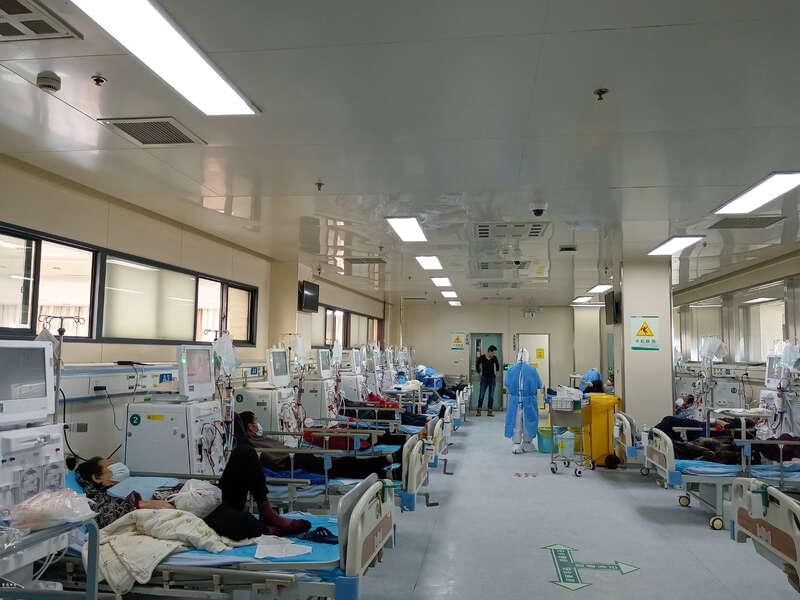
浦东医院血透中心。 本文除特殊标注外,均为受访者供图。
5月4日,医院的血透中心开放,许多老病人回来了,金惠敏感叹,“这些病人再回医院,不容易……”。
核酸报告的时限、出行的困难、医疗资源的紧张,让很多无法及时透析的病人病情加重,出现高钾、心衰等症状,金惠敏需要随时留意病人的病情发展,生怕晚一两分钟,一个生命就在眼前逝去。
病人多的时候,金惠敏和同事把透析加开到第四班,超负荷运转,常常一天睡两三个小时。身边,有的医生阳性去了方舱,有的护士过劳差点晕倒,有过三次,他自己脱防护服时,眼前一黑,赶紧扶住墙,“不知道是怎么扛过来的。”
两个多月过去了,他和同事没有换班,还在撑着。
他想,疫情过后,要带大家去痛快地吃一顿,给大家敬酒,感谢他们的付出,让这些血透病人有了活下去的希望。

金惠敏(穿白大褂的医生中左三)和同事们。
【以下为金惠敏的自述】
3月中旬:“病人像潮水般涌进来”,困于核酸报告和出行
这几个月,我们可能是整个医院最忙的科室。
我们血透中心平时有380多个病人,是浦东新区最多的。
3月初,医院出现了密接,闭环一周,门急诊都关了。我们科有12个医生,血透中心有36个护士。闭环后,医护人员全部召回,晚上就在办公室、腹透室、血浆治疗室临时摆行军床,(还有)很多人在轮椅上睡,有的睡车里。
闭环那几天,我们的血透病人分批转到浦东新区其他医院。随后你也知道,很多医院都闭环了,病人透析就很难了。
闭环结束后,大家继续睡在医院,怕回去了,就出不来了。
3月中旬,我们医院开始接收封控、管控区病人,不光浦东的,浦西的很多都来了。
每天早上,医院门口黑压压的一片,病人像潮水般涌进来,排队等着做透析,有的早上5点多就来了。
当时,市里要求病人要有24小时内核酸阴性证明。我跟院长商量,说24小时核酸很多病人做不到,如果因为这个(病人)最后死亡了很可惜。所以我们要求只要有48小时内的就可以了。
即便如此,很多病人也做不到。那时候报告出得慢,在小区做的核酸,往往48小时都出不来报告,病人没有核酸,小区就没办法送他。
另一个问题是出不来。病人不能自己开车,必须“120”或者居委会派车送,“120”很难叫到,居委会有的没车。一耽误,几天甚至一周做不上透析的,经常有。
有的几个小区的病人,共用一个社区派的车。
那时候,经常有病人给我打电话,问,怎么办?
我只能安慰他们,我说你就赖在居委会,让他给你找车,送到医院后没核酸的话,先到我们医院的核酸点查核酸,等6个小时后出报告了就去排队,不管第几班,能透上就行了。
病人来透析要提前预约,由居委会上报到区里,区里把名单给医院。很多不在名单里的跑过来了,我们也透。
有的病人晚上九十点钟才来,再测一下核酸,到凌晨两三点了。我只能安抚他们,我们医护人员已经极度疲惫了,明天又有3到4班,一班要做七八十个病人,不能为了一个人而影响了七八十个病人的治疗,明天早上第一班,我们一定给你安排上。

金惠敏和病人交流。
2/3的病人还是配合的,能体谅我们的辛苦。
也有一些病人不理解,硬要(马上)做,在血透室砸东西,辱骂医护人员。医院警务站的人也拿他没办法,最后我们就给他做了两个小时。
还有病人嫌条件差,我说你能透上已经很好了,好多病人一周都透不上。那人就不吭声了。
比起感染(新冠),他们更担心下次啥时候透。好几个病人都说,感染新冠了,暂时还死不了;透不上会死。
3月底:每天都在走钢丝,“快要坚持不下去了”
尿毒症患者一般隔天透析一次,长时间没透,会引发两个并发症:一是高钾、电解质失调,严重的高钾会引起心脏骤停;另一个是心衰,表现为不能平卧,呼吸困难,水清不出去堆到肺里面,会引起肺水肿,如果抢救不及时,这个病人很快就不行了。
那段时间,医院急诊开着,尿毒症、肾衰的病人会找我们会诊。来的很多一周甚至10天没透上,病情非常重。高钾的、心衰的,一大堆。有一次,一晚上请了五六次急会诊。
医院在急诊室旁设了个小木屋,专门收没有核酸的急诊病人。病人来了之后做一个快核酸,两小时出结果;一个慢核酸,6小时出。情况危急的,护士把床边机提过去帮他做透析。
要是透一次没解决问题,核酸又是阴性,就收到病房里。
3月中旬接收封控、管控区病人后,我们开始穿大白上班。护士长教大家怎么穿脱防护衣、戴口罩、消杀。
封控区来的病人,变阳的几率很大。血透患者中,隔三差五就有阳的。我们科的医护大部分第一次接触阳性病人,刚开始都有些怕。
一旦发现(是)阳性,马上通知医院,把他们转到新冠定点医院。
那个时候医护人员有限,再按照密接、次密接来隔离,我们这一批就都要隔离了,那这些病人谁来治疗?
没办法,只能赶快消杀,我们继续干。
血透一天三班,一天起码做240多个。病人多的时候,会加开第四班,从晚上11点半到凌晨3点半。
第四班大部分都是我上的,来的都是情况危急的病人,几乎都会发生突发状况。
掉血压是家常便饭的事。
就怕那些突然昏迷的。因为临时加做核酸,很多病人第三班或者第四班才透上,一天没吃东西,会低血糖。我跟护士长说,一定要把葡萄糖备好;不准备好,病人来了没有糖推,那要死人的。
不是低血糖的话要赶快扫CT,看是不是脑出血,出血量大的话,病人可能随时在台上就“没了”。
还有的病人内瘘闭塞,需要做临时深静脉置管术,才能透析。
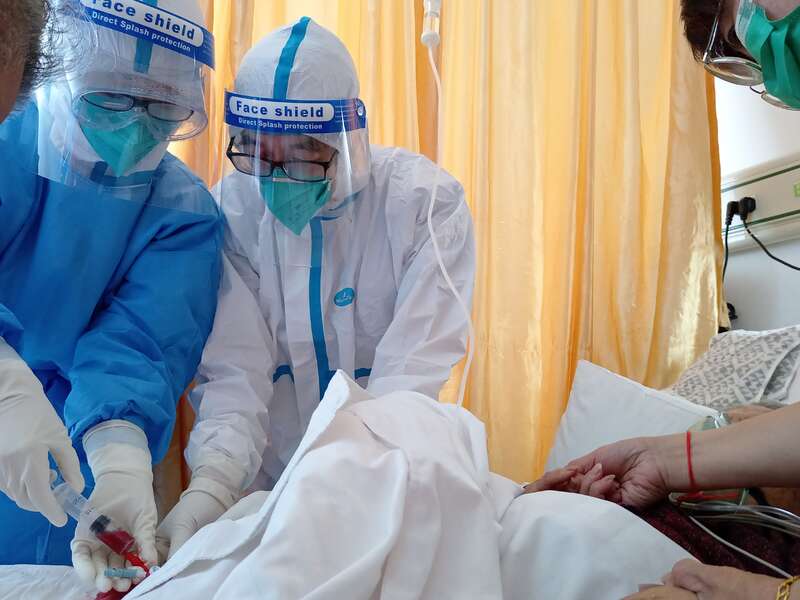
病人内瘘闭塞,没办法透析,金惠敏和同事为病人做临时深静脉置管术。
我们每天都在“走钢丝”,像杂技演员一样。
封控、管控区病人很多第一次来我们医院,他们的情况我们不了解。
我上班那几个小时,基本没停下来过,要定期观察每个人的状况,发现不对了,赶快处理。

金惠敏定期和病人聊聊,了解他们的情况。
有个病人我印象很深,他透析的时候全身抽搐,一测,血糖才一点几,赶快给他推葡萄糖,推了三次后人清醒了。
还有一个(病人)透析的时候,跟旁边的人聊得可起劲了,聊着聊着没声音了,我觉得奇怪,过去一看,血压都掉下来了。马上停止超滤,输生理盐水,他血压慢慢起来了。
这种要是晚发现一两分钟,人可能就没了。我们最怕的就是病情发展比较快的。
3月底,有个50多岁的女病人,好几天没透析。中午她跟老公说话还好好的,下午躺透析床上后,护士准备给她扎针,发现她不理人,一看,心跳都没了。赶紧把她转到ICU,抢救了一个小时,也没救回来。
我们分析下来,她可能是高钾引起的心脏骤停。
对尿毒症病人来说,明天能不能活都是个问号。
正常透析,每年的死亡率也很高。在我们中心透析的病人,每年有十几个去世,各种并发症,脑出血、心肌梗塞或者其他原因。
疫情状态下,走的可能要成倍了。
我们医护要做的,就是延长、维持他们的生命。
虽然我们已经尽力了,但还是有挽救不回的病人。病人突然走了,对年轻医生冲击非常大。我会跟他们分析。干医生这个行当一定要仔细,相同的错误不能发生第二次。
那段时间,我白天上班,晚上各种电话,总值班的,急诊科找我们会诊的,病人要急透、插管的,一直折腾到凌晨四五点。一天能睡两三个小时很了不起了。
这种状态持续了一个多月,特别煎熬。
3月底那几天,我感觉快要坚持不下去了,特别乏力、头晕,迷茫,不知道什么时候是个头。我心想,要是再持续一个月,可能我自己都倒下了。
我都没想到自己扛过来了。
4月初:成为新冠定点医院,“像打仗一样”
4月6号,由于很多医院转为新冠定点医院,病人没地方透析,浦东新区在曹路建了临时的血透中心,专门接收封控、管控区病人。
我们科有3个医生、20多个护士过去支援,留9个医生、13个护士在本院。
第二天,我们医院也变成了新冠定点医院,门急诊都关了。
6号晚上,“120”一下送来了30多个阳性病人。有十几个一周没透析了,紧急给他们透上。好几个病人透析时出现了低血糖、低血压。
当时医院勤工听说要来阳性病人,都很害怕,罢工了。透完后,没人送这些病人回病房。
我就说:“只有我们自己自救,病人是我们接下来的,把他们就这么放血透室,我们能安心下班吗?走,大家一块送!”
看我带头送,大家推轮椅的推轮椅,搀病人的搀病人,齐心协力,一直忙到凌晨四点,把他们都送回病房了。
那一周,都是我们医护转运病人。一周后(才)找到新勤工。
转为定点医院后,我每天像打仗一样。3月底我们住进医院附近的酒店,早上7点半我到医院,跟上午班的医生一起核对当天血透病人的名单,开医嘱,把病重的病人挑出来,查房的时候重点查。还要跟家属沟通病情,商量治疗方案,对核酸阴性病人进行复查。
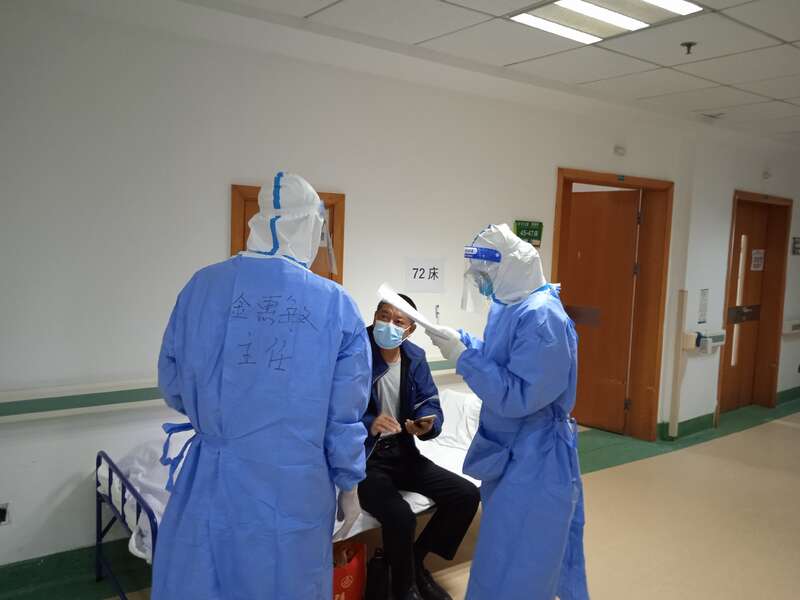
金惠敏查房。
病人多的时候有100多个。1/3的病人比较严重,年龄大、体弱、下不了床、眼睛失明,合并多种基础疾病,容易发生各种细菌和病毒感染,特别是肺部感染导致呼吸衰竭。除透析外,还要给他治疗肺部感染,增强免疫力。
2/3的阳性病人常规做血透就行,该吃什么药就吃什么药,不需要太多关注,不过也要警惕病情变化。
有个病人五十几岁,来的时候肺部CT是好的,治疗四五天后,出现了发热,复查CT,发现他肺部病变严重了,心功能也比较差,赶紧把他转到ICU。没两天,病人突然没了。
病情严重的,我们会请其他科室的专家会诊。
4月16日,中山医院肾内科主任组织了一个上海阳性血透专家群,集合了一批上海肾内科和呼吸科专家。只要是定点医院尿毒症、血透的病人,病情棘手的,都可以提出来讨论,大家群策群力。
我提过七八个病人,请专家联合会诊,效果还挺好。
病人的核酸报告两次阴性,就可以出院。有的病人怕出院后没地方透析了,找各种理由,说家里封了进不去,或者回去后没地方住,不愿意走。
我们反复做工作,说你回去后居委会会安排的,回原来医院透析。他不相信。医院也没办法,也不能硬赶他出院。
也有的病人两次阴性,但肺部感染还严重,也不能放他出院。
我们的血透病人,好像一点都不怕新冠感染一样,每次跟他们聊天,感觉他们都挺开心的,包括几个肺部很厉害的,都比较平静。
也有的病人不太配合。4月14号凌晨,“120”送来了一个70多岁的病人,代谢性酸中毒。医生建议给他做床旁透析,他说不做,明天再说。第二天针都扎上了,他突然反悔,闹着要回病房。我们医生护士劝了半天,他死活不肯透,只能送回去。
送回去以后,医生又过去给他做工作,他还是不肯,说明天再说。结果当天晚上走掉了。
这个病人是个孤老,我猜想他可能没有太强的求生欲望。
我们联系上他姐姐,他姐姐一开始有异议,以为我们没给他做,导致人死了。我们把这个过程给她讲了一遍,她就没说什么了。
4月中旬:我的同事阳了,“不能非战斗性减员”
4月12号上午,护理部主任给我打电话说,我们科的付医生阳了。
我一下蒙了,心里特别难受。
从3月初开始,科里最忙的两个医生就是我和他。他经常穿梭在急诊各个病房,非常疲劳。
(4月)6号收阳性病人那天晚上,有个50来岁的病人喘得特别厉害,上气不接下气,是尿毒症急性左心衰,因为呼吸困难戴不了口罩。(当时)看上去快不行了,我们也顾不上会不会感染,一心只想把他救活。付医生把他送到血透室,护士上血透机后,我守在病人旁边,给他透了三个半小时。
第二天下午又给他加透了一次,还是没完全缓解,付医生就陪他去做肺部CT,一看,全是白的。我心想,完了,救不过来了。
第三天,病人就走了。其实他的心衰经过两次透析,已经好很多了,如果不是新冠引起的肺部感染,可能还死不了。
那两天,付医生跟他接触最多。我们猜测,付医生可能就是那时感染的。
确诊前一天下午,我还跟付医生一起,为一个内瘘闭塞的病人放置深静脉导管。下班前他已经有些症状了,嗓子痛,怕冷,(仍然)坚持把第二天要透析的病人名单、注意事项都安排好。下班后,马上去做了个核酸。
我跟他说他核酸是阳性的时候,他说,我知道了。很平静。可能已经预感到了。
当天他转到了合庆方舱医院。我建议他去扫个肺部CT。好在他的肺部还好,我也松了口气。
我跟其他医生说,我们几个干到哪一天也不知道,也许哪天突然接到电话说阳了,大家都做好心理准备。
那时候,我们每天跟阳性病人接触,心里都有点疲了。
医院变成定点医院的时候,有的医护很担心,说这不行,我家孩子还小呀。后来干着干着,好像就不那么怕了。
我们科的医护跟阳性病人接触时间最长,做胸外按压、气管插管,暴露风险都非常大。
其他科室都有好多阳的,我们科室只有一个,是最少的,这点我比较自豪,可能我们的防护做得比较到位。
我反复跟大家说,我们不能发生非战斗性减员,我们人本来就少。哪一个阳了要去隔离,剩下的人,工作的强度会更大,其他医院就有医生猝死的。
医务人员倒下了,谁来救病人呢?我们活下去了,才能帮忙更多血透病人活下去。
从3月份到现在,我们科医护一直在超负荷工作,身体、心理的负荷都超重了。
穿大白后,长时间不吃不喝,不上厕所,感觉呼吸都很沉重。每天上班前都不敢喝水。
一穿大白,还没开始干活,全身都湿透了,出来时,身体的体温又把衣服捂干了。护士叫“好热好热”,我只能说,热也要忍着呀,没办法。

一穿大白,还没开始干活,全身都湿透了。
我有三次脱衣服的过程中,突然眼睛一黑,快晕了,赶快扶住墙,过几分钟才缓过来。
有的护士一天连上三个班,(连续)工作18个小时。有的说吃不消、受不了了。还有的哭着说,实在干不动了,能不能休一天?
我们有个护士工作时差点晕倒,同事发现不对劲,叫她赶快出去(病房)。她没力气,说“我趴一会儿,缓缓”。后来她在朋友圈说,“刚才那一瞬间感觉需要抢救的是我了。”
她是过度疲惫,后来胸口痛,休息了一段时间,现在回来上班了。
那段时间是我们最灰暗的时候,一整层病房加走廊都住满了病人。其他科室的医护已经换过,我们科全部都在第一批,没人和我们换,只能接着干。
4月下旬:血透中心重新开放,“病人还活着不容易”
4月25日,我们接到通知,我们科阳性血透病人要转到其他定点医院,重新接收阴性病人。
当时,我们很多老病人在曹路的临时血透中心透析。那边只能用床边机,病人觉得透得不干净,透完后营养成分丢失得厉害,意见很大。浦东新区卫健委就决定让他们回以前的医院透。
26号那天,我们科所有医生出动,统计(现有)病人的基本情况,写转院小结。很多病人不愿意转,担心到另一家医院,透析不能保证。我们就反复做工作。
当天,70多个阳性病人全部转走了,病区消杀。按规定,我们本应该“7+7”(隔离7天+居家隔离7天),但是病人还等着我们,我们只能休一周。由于小区封了,不让进,我7天都在宾馆,使劲补觉。
5月4号,我们血透中心重新开放,以前的老病人很开心,说哎呀,终于回家了,透析又有保证了。在外漂泊,他们也身心疲惫。
我们心情也不一样了。之前整个病房都是阳性病人,好像呼吸都会感染。现在病人基本都有24小时核酸,感觉轻松多了。
个别病人核酸报告没出来,可以在医院等出来了再透,不愿意等的,可以到曹路做,那边单人单间。那时出行问题也解决了,可以开车去医院。
最近,每天来透析的病人有180多个。来了十几个从山西、浙江来支援的护士。付医生也回来了。他转到方舱后烧了两天,住了一周多,在家休了十几天后,回来上班了。

金惠敏和山西援沪护士合影。
目前我们最棘手的问题是,病人透析过程中发生状况怎么办?比如呼吸骤停,需要气管插管,医院是定点医院,麻醉科医生在阳性病区出不来,急诊也关了,我们这边没有抢救设备也没有技术,转运到其他医院,又怕路上出问题。
前几天,有个病人透析时突然抽搐,还有一个血压下降,测了几次都测不出,医生惊出了一身冷汗,紧急抢救后虽然缓过来了,但担心之后有变,叫“120”都转到了川沙人民医院。
我就跟副院长建议,尽快开放急诊科。折腾了近两个月,看到这些病人还活着,不容易。
对我们来说,医疗安全是最大的压力,其次是医患关系。
前段时间,有个病人对我们医护人员破口大骂,他在我们这透析了两年多,平常动不动就骂人、威胁人,警察来了也没办法。医护见了他,都害怕。
还有的病人体重增太多,医生劝他控制饮食和水分,他也张口就骂,摔东西。我们医生当场眼泪就下来了。
我们有时候开玩笑说,我们医护应该有拒绝为某个病人治疗的权利,应该有个机制出来,约束病人文明看病。
(好在)也有的病人让我们很感动。有个老先生陪妻子过来透析,护士问医生,老太太要不要用促红素。老先生马上纠结:“她不是老太太,是小姑娘。”
大家一愣,问他妻子多大年龄。老先生说,“她还小,才66岁。”
老太太听了,开心得像个孩子。
5月中旬:两个多月没回家,“大家都还在撑着”
从1988年考上广州中山医科大学硕士到现在,我当肾内科医生34年了,这是最累的一次。平时累,早点睡也就睡过来了。但这一次的累,是你休几天都休不过来的。
我太太也是医生,在其他医院工作,这段时间也没回家。我们医院转成定点医院了,我没跟她说,她还是看公告才知道的。
这两个月,我跟家人很少联系,偶尔微信上说几句话,怕他们牵挂。
最欣慰的是,我们医护都挺过来了。大家无论心智、临床经历,还是抗压能力,都成长了很多。
我们杨医生那天生日,她说,她最大的心愿是过生日能吃一顿红烧肉。我听了很难受,这么简单的心愿,我们都做不到。我就说,等疫情结束之后,你愿意吃,我天天给你叫红烧肉。
还有的医生说,想吃小龙虾,想吃烧烤。
医护两个多月没回家了。年轻的张医生说,希望早点回家跟儿子团聚,怕儿子时间长了,认不出自己了。她离开家的时候,孩子叫“爷爷”还喊不清楚,现在已经可以认数阿拉伯数字了。
她在随笔里写:“有一天正好我是24小时值班,最后大家离开后,病房里空荡荡的,只有施工队吵闹的声音,我一个人在值班室感到了恐惧。”
这两个月,我们医护都瘦了,我瘦了六七公斤,头发从半白变成了全白。
最近,大家都觉得有些吃力,有的感觉胸闷气喘,有的腰椎痛。我颈椎痛得晩上翻身困难,吃止痛药也没好,想到康复科做按摩理疗,也实现不了。
战斗还没有结束,大家都还在撑着。
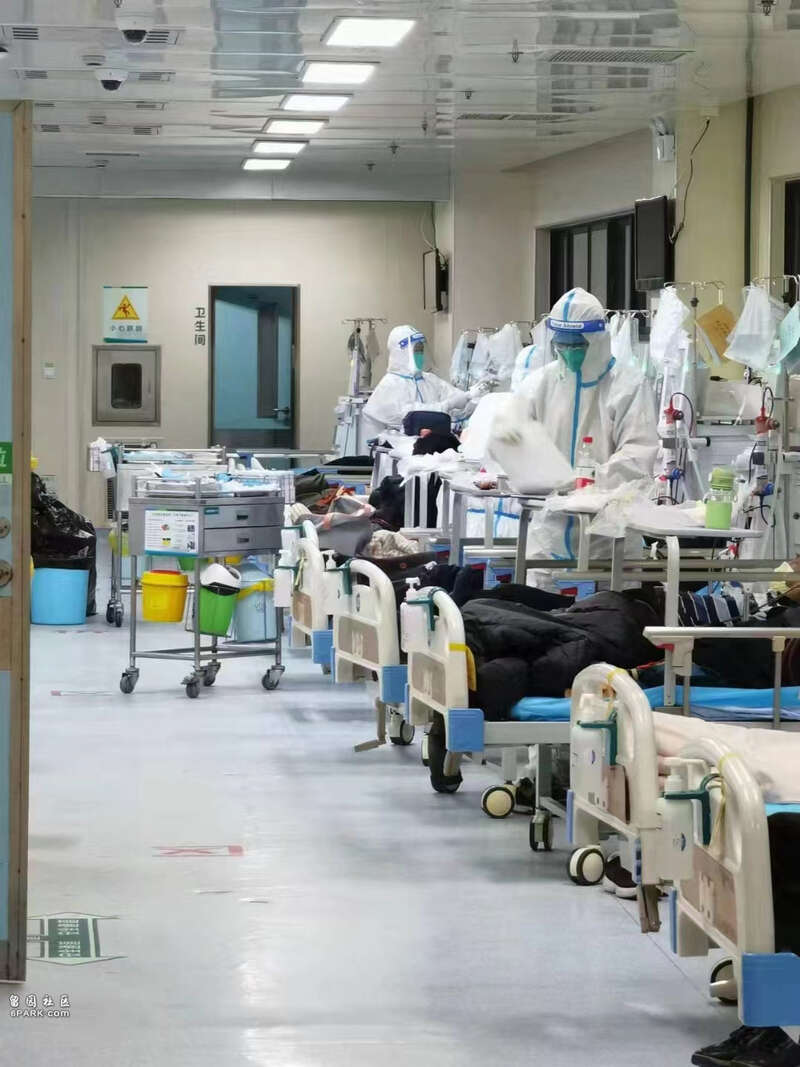
血透室内。
这几天,我发现路上有一些行人了,车也多了,医院阳性病区在合并,病人少了,门诊准备随时开放。一切在朝好的方向走。
我最大的心愿是疫情结束,可以自由上班,不用穿大白了。我想找个安静的地方休息一周,跟家人团聚,聊聊天,做做饭;还想带着科室的小家伙们,去痛痛快快地吃一顿。
我会给大家敬酒,感谢大家的付出,(是你们)让病人得到了继续存活的希望。
责任编辑:黄霁洁 图片编辑:朱伟辉

